Por RAQUEL LUIZA,
A osteomielite (OM) é um processo infeccioso que afeta o córtex e a medula óssea.
A OM aguda é aquela que evolui em menos de duas semanas. É mais freqüentemente produzida por disseminação hematogênica e afeta preferencialmente pessoas menores de 15 anos e maiores de 50 anos. É mais comum em pacientes com patologias crônicas (diabetes, cirrose, doença falciforme) e em usuários de drogas parenterais. A infecção aguda costuma ser causada pela disseminação hematógena dos organismos para a medula óssea, mas também pode ser iniciada pela introdução dos organismos via córtex. Os pacientes geralmente desenvolvem os sinais ou sintomas em algumas semanas após a inoculação do osso. Na maioria dos casos, o diagnóstico correto é estabelecido com atraso porque a suspeita diagnóstica não é aceita nem excluída.
O agente causador mais frequente é o Staphylococcus aureus, mas também pode ser causado por Streptococcus pynogenes, Streptococcus agalactiae, enterobactérias, Haemophilus, influenzae, Mycobacterium tuberculosis e Brucella spp.
A infecção óssea crônica pode ser definida de vários modos. Pode ser uma condição que surge a partir de uma infecção aguda negligenciada ou inadequadamente tratada; a partir da disseminação por contiguidade de uma infecção de tecido mole (sobretudo quando a sensibilidade está comprometida); ou a partir da disseminação hematógena de organismos menos virulentos. A OM crônica é aquela que evolui em mais de quatro semanas, ou que é refratária ao tratamento com antibióticos e necessita de cirurgia para sua cura. É visto com mais frequência em adultos. Podem ser produzidos por traumas (especialmente fraturas expostas), por intervenções cirúrgicas, por patologias vasculares periféricas. Os microorganismos mais frequentemente implicados são S. aureus, S. epidemis (próteses articulares), Enterobacteria, Pseudomonas spp (pé diabético, ferida perfurante na sola do pé) e anaeróbios (isquemia, picadas). A Tabela abaixo resume os sinais sugestivos de infecção óssea crônica.
Tabela . Sinais de infecção óssea crônica
| Infecção de longa duração (habitualmente, semanas ou meses) |
| Presença de osso necrótico, muitas vezes circundado por tecido mole infeccionado |
| Inflamação local persistente, com desenvolvimento de tratos sinusais ou fistulares |
| Falha da infecção em responder a múltiplas tentativas terapêuticas |
| Recidivas dos sinais e sintomas de infecção local no mesmo sítio ósseo |
| Evidência histológica de necrose junto ao osso, presença crônica de células inflamatórias e formação de osso novo |
Mecanismo de ação
A 1ª etapa decisiva na patogênese da infecção óssea é o acesso do organismo infeccioso ao osso. Isto ocorre através de 1 dentre 2 mecanismos principais, como já mencionado. Depois de ganharem acesso ao osso, os micróbios aderem ao tecido ósseo e então se multiplicam, deflagrando uma resposta inflamatória aguda. O edema e enduração resultantes, aliados ao efeito pró-coagulante da infecção, comprometem os canais vasculares por meio da diminuição do fluxo sanguíneo e trombose, resultando em isquemia e, eventualmente, necrose. A infecção não examinada pode propagar-se pela medula óssea e, em seguida, atingir o osso cortical por meio dos canais harvesianos. A secreção purulenta que se forma junto ao osso esponjoso pode vazar através das brechas existentes no córtex e entrar nos tecidos moles, onde pode formar um abscesso ou migrar via trato sinusal para a superfície da pele. Também pode haver acúmulo de secreção purulenta no espaço subperiósteo, erguendo e desnudando o periósteo da superfície do osso cortical. Este processo, combinado ao suprimento sanguíneo endosteal diminuído, pode acelerar a necrose óssea. A hiperemia reativa, com atividade osteoclástica aumentada, ocorre na borda de infarto e leva à reabsorção óssea. Estes processos são regulados por uma variedade de fatores de crescimento, citocinas e hormônios, podendo ser diretamente desencadeados por alguns produtos bacterianos.
Embora o osso morto potencialmente possa ser revascularizado e remodelado por meio de uma lenta substituição, as células reabsorvedoras de osso junto à zona inflamatória muitas vezes levam o osso morto a se separar do osso vivo. Estes segmentos de osso infartado e frequentemente infectado são denominados sequestros [Figura 1]. Com o passar do tempo, os sequestros podem ser parcialmente extrudidos para dentro do tecido mole. Ocasionalmente, a extrusão total de um pequeno sequestro resulta na interrupção espontânea da osteomielite, como mostram achados anátomo-patológicos e a experiência clínica. Na maioria dos casos, porém, a infecção evolui e envolve mais ossos e estruturas adjacentes. A perda suficiente de estrutura óssea pode acarretar uma fratura patológica, mas este risco pode ser minimizado pela formação concomitante de osso novo. Isto ocorre quando um periósteo elevado, porém viável, forma osso novo e este origina uma concha circunferencial de osso vivo (um invólucro) em torno de um segmento morto. O “invólucro” pode apresentar defeitos (“cloacas”) pelos quais os sequestros podem ser expelidos via seios para a superfície.
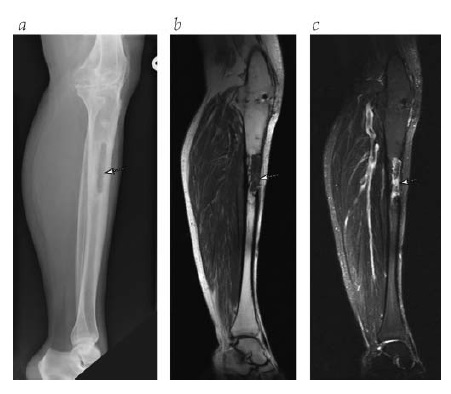
Figura 1. Imagem de ressonância magnética (IRM) mostrando um sequestro (seta). O sequestro não está visível na (a) radiografia simples, mas pode ser visto nas imagens (b) T1 e (c) STIR (inversão-recuperação com tau curto).
Quando as vértebras ou ossos achatados são infectados pela via hematógena, observa-se uma variação fisiopatológica. A infecção do corpo vertebral ou espaço discal costuma levar ao envolvimento do corpo vertebral adjacente [Figura 2]. Nos ossos chatos, como a pelve ou o crânio, a infecção pode disseminar-se rapidamente pelo osso esponjoso entre as lâminas e, então, sair através das brechas corticais. E isto pode levar a uma reação periosteal, conforme já descrito.
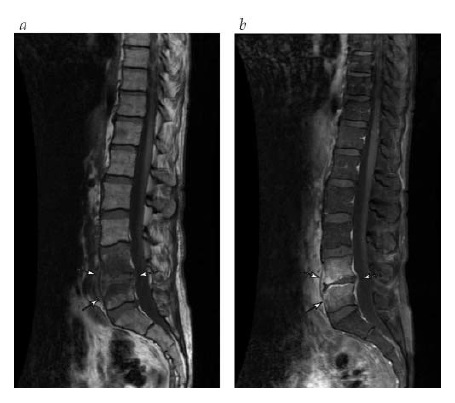
Figura 2. Imagem de ressonância magnética (IRM) (vistas sagitais) mostrando uma disquite em L4-L5, com atividade aumentada nas vértebras adjacentes (setas). (a) Imagem T1; (b) imagem STIR (inversão-recuperação com tau curto).
A infecção hematógena é causada por organismos transmissíveis pelo sangue que se alojam na medula óssea, como um êmbolo séptico, frequentemente nas metáfises dos ossos longos de crianças ou vértebras de adultos.1 A osteomielite de origem hematogênica que ocorre em adultos geralmente é uma infecção secundária, em que as bactérias causadoras de infecção em outro local ganham acesso à circulação sanguínea e semeiam o osso. As infecções que ocorrem em adultos também podem representar a reativação de um foco quiescente de osteomielite hematogênica desenvolvido na infância. O sítio de envolvimento mais comum é a tíbia distal, tipicamente uma lesão isolada situada perto da metáfise. Os ossos longos podem ser favorecidos porque as alças capilares metafisárias tortuosas são vulneráveis à trombose, configurando um sítio favorável para a semeadura de bactérias. Uma minoria substancial dos pacientes relata um traumatismo cego no local afetado. Até mesmo traumatismos pequenos podem expor diversas substâncias hematológicas e da matriz óssea à circulação sanguínea. Isto pode permitir que patógenos em potencial, especialmente Staphylococcus aureus, fiquem aderidos às proteínas do hospedeiro via receptores específicos. As cepas isolados de S. aureus podem expressar receptores para fibronectina, laminina, colágeno ou sialoglicoproteína, que são componentes da matriz óssea. Além disso, S. aureus pode sobreviver por períodos prolongados em um estado dormente, quando é internalizado pelos osteoblastos no osso.
A maioria dos casos de osteomielite vertebral é hematógena, com as bactérias ganhando acesso por meio dos vasos colaterais paravertebrais arteriais. Os leucócitos polimorfonucleares (PMN) são atraídos para o sítio de infecção e, conforme se desintegram, liberam enzimas. Estas enzimas, aliadas aos produtos bacterianos e à isquemia vascular local, podem acarretar a extensão da infecção para dentro da placa terminal cartilaginosa, disco ou áreas adjacentes. A extensão posterior da infecção pode levar à formação de abscessos epidurais e subdurais ou até ao desenvolvimento de meningite. A extensão anteriormente ou lateralmente pode levar à formação de abscessos paravertebrais, retrofaríngeos, mediastínicos, subfrênicos ou retroperitoneais. A disseminação para os corpos vertebrais adjacentes pode ocorrer rapidamente, através das redes venosas abundantes existentes na coluna espinal. Menos frequentemente, a infecção ocorre via inoculação direta por traumatismo ou cirurgia na coluna espinal, ou, ainda, por disseminação contígua a partir da infecção de tecidos moles adjacentes.
A infecção de foco contíguo ocorre por disseminação dos micro-organismos, em geral a partir dos tecidos moles adjacentes e pelo córtex ósseo. A osteomielite de foco contíguo crônica também pode começar como uma infecção aguda, com inoculação direta dos micro-organismos no osso no momento do traumatismo ou durante a realização dos procedimentos de pré ou intraoperatório. O trauma também contribui para o dano direto aos tecidos, aumento da suscetibilidade à invasão bacteriana e diminuição das respostas imunes e inflamatórias à invasão bacteriana. Em uma minoria substancial dos casos, a osteomielite agrava as fraturas abertas contaminadas, dependendo da situação da ferida e do modo como esta é tratada. A infecção de foco contíguo pode ocorrer em muitos sítios, mas uma das síndromes mais comuns é a osteomielite do pé em pacientes com diabetes melito. Esta condição com frequência é classificada à parte, como uma infecção relacionada à insuficiência vascular. Embora muitos pacientes com osteomielite do pé diabético tenham arteriopatia periférica e isto possa aumentar a dificuldade em diagnosticar e tratar estas infecções, a condição raramente é a causa subjacente primária da infecção. A maioria dos casos de osteomielite do pé diabético é subsequente a uma ferida no tecido mole sobrejacente que se torna infeccionada, com disseminação da infecção para o osso.
Etiologia
Em seres humanos, a osteomielite geralmente ocorre em hospedeiros comprometidos ou de alto risco, ou em indivíduos com osso danificado. Os fatores que predispõem ao desenvolvimento da osteomielite são listados na Tabela.
Tabela. Fatores de risco de desenvolvimento de osteomielite
| Traumatismo (cirurgia ortopédica ou fratura aberta) |
| Prótese ortopédica |
| Diabetes melito |
| Uso de drogas de abuso |
| Cateter intravascular |
| Hemodiálise |
| Uso crônico de corticosteroide |
| Anemia falciforme |
| Lesão na medula espinal |
| Vasculopatia periférica |
| Artropatia crônica |
| Alcoolismo |
| Imunossupressão |
| História de tuberculose |
| Sexo masculino |
| Extremos de idade |
Sintomas
A forma aguda representa o tipo mais frequente de OM em crianças, sendo os ossos longos a localização mais comum.
Em adultos, a localização mais comum é a vertebral. As manifestações clínicas são variáveis. Podem ocorrer manifestações locais como edema de partes moles, limitação da mobilidade do membro afetado, eritema, dor local intensa e manifestações sistêmicas como febre, calafrios e perda de peso.
É bastante comum a osteomielite causar sensibilidade e muitas vezes produz enduração sobre a área afetada. Na infecção de longa duração ou na exacerbação aguda de uma infecção crônica, em geral há envolvimento de tratos sinusais cutâneos, frequentemente com drenagem. A infecção vertebral pode causar sensibilidade sobre a coluna espinal, embora este seja um sinal pouco confiável. Alguns tipos de infecção crônica, como, por exemplo, o abscesso de Brodie (um abscesso crônico formado junto ao osso), podem exibir uma manifestação bastante indolente, se manifesta em adolescentes com a formação de abscessos na metáfise dos ossos longos.
Diagnóstico
O diagnóstico pode ser realizado por exames de imagem como:
- Radiografias – Na osteomielite aguda, os sinais radiológicos são tardios.
- Tomografia computadorizada (TC). A tomografia computadorizada (TC) fornece imagens de resolução bem melhorr do que as imagens de radiografia. É uma técnica insuperável para o delineamento dos detalhes corticais associados à osteomielite crônica, além de demonstrar a destruição óssea, reação periósteal e sequestros, e também fornece informações sobre o tecido mole circundante. A reformatação computadorizada permite que sejam produzidas imagens sagitais ou coronais para, por exemplo, visualizar as placas terminais vertebrais. Isto é particularmente útil para a obtenção de imagens da coluna espinal de pacientes com contraindicação ao exame de IRM. Para detectar a resolução de uma infecção (p. ex., de um abscesso) em tratamento, a TC pode ser mais útil do que a IRM, que continua a mostrar o edema de medula durante vários meses. Nas situações em que a IRM não pode ser usada ou está indisponível, a TC em geral é a 2ª melhor opção. Assim como para a IRM, a presença de dispositivos metálicos degrada a imagem.
- Imagem de ressonância magnética (IRM). A imagem de ressonância magnética (IRM) é nitidamente o exame de imagem ideal para a maioria dos casos de osteomielite. É altamente sensível, identificando o edema de medula ainda na 1ª semana após a infecção [Figura 3]. A IRM identifica não só as anormalidades ósseas do córtex e medula, como também os problemas com envolvimento do tecido mole. A intensificação com contraste de gadolínio é particularmente útil para a demonstração de tratos sinusais, fístulas e abcessos. Em pacientes com artropatia neuropática diabética do pé, os aspectos observados por IRM intensificada com contraste sugestivos de infecção sobreposta são a presença de um trato sinusal, substituição da gordura do tecido mole, acúmulo de líquido, anormalidades medulares extensivas ou difusas, desaparecimento dos cistos subcondrais e erosões ósseas.²
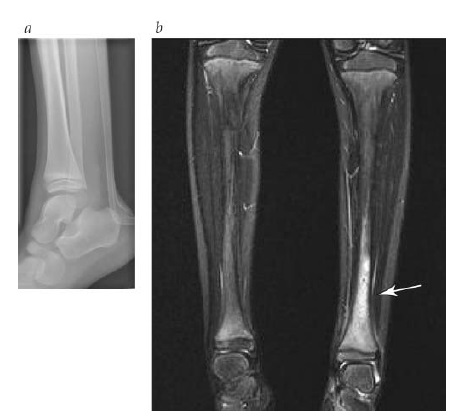
Figura 3. Osteomielite aguda da tíbia distal em uma criança. (a) Radiografia simples sem anormalidades detectáveis. (b) Imagem de ressonância magnética (IRM) (vista coronal) de STIR (inversão-recuperação com tau curto) com edema de medula óssea (seta).
- Cintilografia óssea – é recomendado para o diagnóstico precoce.
-
Ultrassonografia. A ultrassonografia também pode ter papel no diagnóstico da osteomielite. Além de detectar coleções de líquidos profundamente localizadas em tecidos moles, a ultrassonografia consegue detectar líquido periarticular e acúmulos subperiosteal. Esta técnica pode ter mais utilidade para demonstrar a existência de um abscesso subperiósteo em crianças, nas quais o periósteo está mais frouxamente aderido ao córtex, em comparação ao observado em adultos.
O diagnóstico de OM crônica também é baseado em exames de imagem prévios e culturas microbiológicas. Os sinais radiológicos de cronicidade são a presença de sequestros, esclerose residual e espessamento cortical.
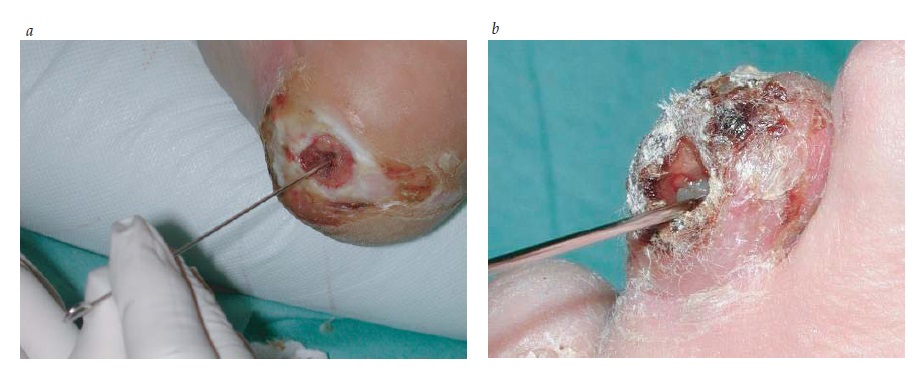
Em pacientes com lesões ulceradas do pé diabético, a osteomielite sem suspeita clínica é uma ocorrência frequente. As técnicas de imagem ideais permitem identificar esta condição em até 1/3 dos casos.³ Revisões sistemáticas sobre a acurácia dos vários exames usados na detecção da osteomielite em pacientes com úlcera podal diabética descobriram que a presença de um osso não exposto ou a existência de um resultado positivo em um teste de sonda-osso (osso palpável com uma sonda metálica cega [Figura 4]) apresentam sensibilidade igual a 0,6; especificidade igual a 0,9; e razão de verossimilhança igual a 6 – enquanto uma área de úlcera maior que 2 cm2 exibe uma razão de verossimilhança positiva aproximadamente igual a 7(4,5)
Alguns exames laboratoriais podem ser solicitados como:
- Exame de Sangue
Apenas alguns exames de sangue são úteis para estabelecer o diagnóstico da osteomielite. A contagem de leucócitos sanguíneos está elevada na maioria dos pacientes com infecção aguda, e apenas em uma minoria daqueles com infecção crônica. Os níveis de marcadores inflamatórios séricos, como, por exemplo, a velocidade de sedimentação eritrocitária (VHS) e a proteína C reativa (PCR), estão substancialmente elevados na maioria dos casos de osteomielite, mas não permitem diferenciar com segurança entre esta e outras formas de infecção. Os níveis séricos de cálcio, fosfato e fosfatase alcalina, que podem estar altos em presença de tumores ou distúrbios metabólicos, permanecem normais na osteomielite. Existem informações promissoras, embora ainda pouco divulgadas, sobre o valor da procalcitonina no diagnóstico ou seguimento da osteomielite. Existem vários exames sorológicos úteis para o diagnóstico de algumas infecções não bacterianas incomuns com envolvimento ósseo, entre as quais a sífilis, brucelose e bartonelose. Atualmente, existem trabalhos em curso sobre novos testes imunológicos destinados à identificação da ocorrência de infecção óssea, em especial aquela causada por S. aureus (6).
Exames de outros líquidos corporais
As técnicas de microbiologia molecular estão sendo introduzidas para propiciar a rápida detecção de patógenos, inclusive em pacientes tratados recentemente com antibióticos. Os exames diagnósticos mais recentes incluem o ensaio da reação em cadeia da polimerase (PCR) para o gene codificador da unidade 16S de RNA ribossômico, para detecção de patógenos no osso. Estudos preliminares sugerem que a PCR geralmente fornece resultados iguais aos das culturas, pode produzir leituras falso-positivas e falso-negativas, e detecta organismos incomuns ou ainda não descritos, sugerindo as possíveis limitações da tecnologia da cultura (7).
Ultrassonografia. A ultrassonografia também pode ter papel no diagnóstico da osteomielite. Além de detectar coleções de líquidos profundamente localizadas em tecidos moles, a ultrassonografia consegue detectar líquido periarticular e acúmulos subperiosteal. Esta técnica pode ter mais utilidade para demonstrar a existência de um abscesso subperiósteo em crianças, nas quais o periósteo está mais frouxamente aderido ao córtex, em comparação ao observado em adultos.
Tratamento
O tratamento da osteomielite varia de um tratamento bastante direto, destinado a muitas infecções hematógenas agudas, a um tratamento mais complexo e desanimador, que é destinado a certos pacientes com infecções crônicas, recorrentes e complicadas. Como o tratamento antecipado da osteomielite aguda com antibióticos é capaz de prevenir a morte do paciente, e considerando que a osteomielite é acompanhada de bacteremia em 30 a 50% dos casos, trata-se de uma condição que constitui uma emergência ortopédica e médica. Embora quase todos os pacientes com osteomielite necessitem de tratamento antibiótico, muitos (especialmente aqueles com infecção crônica) também requerem cirurgia para alcançar resultados ótimos. Alguns tipos de osteomielite que respondem bem ao tratamento sem necessidade de ressecção cirúrgica incluem a osteomielite tuberculosa, vertebral e hematógena sem complicação; disqueite; e muitos casos com envolvimento de ossos pequenos, como as falanges.
A OM aguda requer tratamento empírico imediato com altas doses de antibióticos parenterais.
Nos casos de má resposta ou abscesso evidente, deve-se abordar o segmento ósseo acometido e retirar material purulento e necrótico.
Na OM crônica é aconselhável aguardar resultados microbiológicos positivos antes de iniciar a antibioticoterapia, sendo que a escolha do antibiótico dependerá do microrganismo isolado. O tratamento por vários meses é recomendado, embora a cura completa requeira cirurgia na maioria dos casos. São indicações para cirurgia: obtenção de amostras para fins diagnósticos, especialmente na OM vertebral, envolvimento do quadril ou complicações neurológicas na OM vertebral ou craniana.
Complicações
A osteomielite aguda pode ser uma infecção com risco de vida. Na era pré-antibióticos, a mortalidade relatada para esta condição era de 20% (relacionada principalmente à bacteremia). Hoje, a osteomielite raramente é fatal, mas pode resultar em complicações relacionadas a uma infecção persistente e progressiva. Esta infecção pode estar relacionada à destruição da função de sustentação do osso envolvido ou à infecção supurativa envolvendo estruturas contíguas, como as articulações e tecidos moles.
Referências
- Lew DP, Waldvogel FA. Osteomyelitis. Lancet 2004;364: 369–79.
- Ahmadi ME, Morrison WB, Carrino JA, et al. Neuropathic arthropathy of the foot with and without superimposed osteomyelitis: MR imaging characteristics. Radiology 2006;238:622–31.
- Schwegler B, Stumpe KD, Weishaupt D, et al. Unsuspected osteomyelitis is frequent in persistent diabetic foot ulcer and better diagnosed by MRI than by 18F-FDG PET or 99mTc-MOAB. J Intern Med 2008;263:99–106.
- Dinh MT, Abad CL, Safdar N. Diagnostic accuracy of the physical examination and imaging tests for osteomyelitis underlying diabetic foot ulcers: meta-analysis. Clin Infect Dis 2008;47:519–27.
- Butalia S, Palda VA, Sargeant RJ, et al. Does this patient with diabetes have osteomyelitis of the lower extremity? JAMA 2008;299:806–13.
- Persson L, Johansson C, Ryden C. Antibodies to Staphylococcus aureus bone sialoprotein-binding protein indicate infectious osteomyelitis. Clin Vaccine Immunol 2009;16;949–52.
- Fenollar F, Roux V, Stein A, et al. Analysis of 525 samples to determine the usefulness of PCR amplifi cation and sequencing of the 16S rRNA gene for diagnosis of bone and joint infections. J Clin Microbiol 2006;44:1018–28.

